Мемориальные квилты символизируют этот день во всем мире. Квилт-это стеганое лоскутное одеяло, которое шьют в память о тех, кого унесла болезнь. На полотнах выписаны имена, даты рождения и смерти, сроки воспоминаний, обращения к утраченным любимым.
Мемориальные квилты символизируют этот день во всем мире. Квилт-это стеганое лоскутное одеяло, которое шьют в память о тех, кого унесла болезнь. На полотнах выписаны имена, даты рождения и смерти, сроки воспоминаний, обращения к утраченным любимым.
Красная ленточка-международный символ борьбы со СПИДом. Прикрепив ее к одежде, человек показывает окружающим, что солидарен с ВИЧ-позитивными людьми и чтит память умерших от СПИДа. Устранив стигмы и дискриминацию в отношение людей живущих с ВИЧ, позволяет уменьшить необоснованные страхи и нормализовать отношения между людьми.
К сожалению, сделать многим это не просто так как вокруг этого заболевания сложилось немало мифов — зачастую они мешают адекватной профилактике и лечению, препятствует тестированию на ВИЧ.
Как врач-инфекционист, расскажу про самые популярные заблуждения и о том, почему в них не стоит верить.
МИФ №1: ВИЧ и СПИД-это одно и тоже.
ВИЧ-это вирус иммунодефицита человека. Если вы не поймете, что заражены, и не начнете лечение, вирус вызовет СПИД-синдром приобретенного иммунодефицита. Это тяжелое заболевание, при котором иммунная система разрушена, что позволяет различным инфекциям и видам рака убивать нас. Таким образом, у СПИДа есть симптомы, а вот о наличии ВИЧ можно и не подозревать.
МИФ №2: к ВИЧ-положительным относятся так же, как ко всем остальным людям.
Зачастую это так. Но, к сожалению, далеко не всегда. В Республике Беларусь регистрируются случаи, когда люди, живущие с ВИЧ, сталкиваются с дискриминацией. Исследования показывают, что стигма и стыд являются самыми сильными препятствиями для начала лечения после постановки диагноза.
МИФ № 3: ВИЧ-инфекция сокращает срок жизни и всегда приводит к СПИДу.
ВИЧ-инфекция в подавляющем большинстве случаев приводит к СПИДу и смерти, но только при одном условии: если человек не получает антиретровирусную терапию. Если человек лечится, то может прожить до старости — ВИЧ-инфекция не ограничивает продолжительность жизни. Многие люди успешно лечатся десятки лет, инфекция не прогрессирует, у них прекрасные показатели здоровья — они могут заниматься спортом, рожать детей, полноценно работать и так далее. Единственное, им нужно регулярно принимать таблетки и раз в полгода-год сдавать анализы. Терапию ВИЧ-инфекции нужно начинать сразу же, как только выявлен вирус — в идеале в тот же день, если используются универсальные схемы, независимо от вирусной нагрузки или других показателей. Это улучает прогноз восстановления здоровья. Если начинать терапию в поздние сроки, когда у пациента истощены иммунные резервы, растут риски появления заболеваний, связанных с иммунодефицитом: онкологических болезней, вторичных инфекций. Тем не менее начать лечение никогда не поздно — даже пациенты в тяжелом состоянии могут вернуться к нормальной жизни. Каждому нужно дать на это шанс. Терапия против ВИЧ направлена на сдерживание вируса и поддержку иммунной системы.
МИФ № 4: ВИЧ-инфекцией болеют только некоторые группы людей, остальным она не грозит.
ВИЧ выходит в общую популяцию людей — это уже давно не болезнь только уязвимых групп. Растет доля гетеросексуального пути передачи. На старте эпидемии ВИЧ-инфекции подавляющее большинство людей инфицировались при употреблении наркотиков, а сейчас около 67% новых случаев — это заражения при гетеросексуальных контактах. То есть к потребителям наркотиков эти люди никакого отношения не имеют.То есть в зоне риска находятся все.
МИФ № 5: защищаться от ВИЧ-инфекции не нужно, она давно и успешно лечится.
ВИЧ-инфекция действительно лечится, то есть если заражение произошло — это далеко не финал жизни. Однако в свою жизнь придется внести коррективы — как при любом хроническом заболевании. Можно жить до старости, но нужно будет постоянно придерживаться терапии. Она не излечивает ВИЧ-инфекцию полностью, но помогает остановить инфекционный процесс, сохранить здоровье человека.
Нужно адекватное отношение к ВИЧ-инфекции — не стоит сильно бояться болезни, она не смертельна, но и не надо наплевательски относиться к рискам заражения, так как жизнь это все равно меняет.
Кроме того, ВИЧ все равно влияет на иммунную систему, возрастает риск ряда других заболеваний, о которых мы говорили выше.
МИФ № 6: ВИЧ можно заразиться через бытовые контакты.
Заразиться ВИЧ бытовым путем невозможно. В мире не было ни одного такого задокументированного случая. Можно пользоваться общими предметами быта: посудой, одеждой, ванной и туалетом.
МИФ № 7: ВИЧ разносят комары.
Нет, комары не разносят ВИЧ. Даже если комар попил крови у ВИЧ-позитивного, а потом сел на неинфицированного — он ничего не передаст. Комар забирает кровь, но не вводит ее.
«Игла» комара на самом деле состоит из нескольких частей. При укусе комары вводят собственную слюну через одну трубочку, а забирают кровь через другую. То есть чужая кровь в организм укушенного не попадает. Также ВИЧ не размножается в организме насекомого — в отличие, например, от возбудителя малярии, который размножается в желудке комара, наполненном кровью заболевшего человека, а потом проникает в слюнные железы и со слюной попадает к другому человеку.
МИФ № 8: презервативы бесполезны, ВИЧ проходит сквозь них.
Есть такое заблуждение, что поры латекса в несколько десятков раз больше, чем ВИЧ. Однако это легко опровергнуть. ВИЧ действительно очень маленький, но он передается с жидкостью. У него нет жгутиков, чтобы он мог сам двигаться, найти пору в презервативе и проплыть через нее. А если налить в презерватив воду, она останется внутри — он непроницаем для жидкости. Кроме того, презерватив состоит не из одного слоя латекса, а из множества слоев. Поры накладываются друг на друга, поэтому в готовом презервативе уже никаких пор нет и он надежно защищает людей от заражения, если не порвется или не сползет. Презервативы на производстве проверяют несколькими способами, один из них — водный тест. Презерватив не должен пропускать жидкость.
МИФ № 9: ВИЧ можно выявить сразу после незащищенного секса.
Если был незащищенный половой контакт, есть рекомендация сдать анализы на ВИЧ сразу. Но это только с одной целью — узнать, не был ли человек заражен раньше, до этого сексуального контакта. Потому что есть постконтактная профилактика ВИЧ — если человек не был заражен, ее назначают после секса без презерватива на 28 дней, а потом отменяют. Если человек уже заразился раньше, то назначенная профилактика по сути будет уже началом терапии ВИЧ-инфекции. Исключить заражение после незащищенного контакта сразу нельзя — обследоваться стоит через 6 и 12 недель.
МИФ № 10: анализы на ВИЧ часто ошибаются, им верить нельзя.
Любой анализ можно сделать неправильно и в неправильные сроки. Однако есть стандарты диагностики ВИЧ-инфекции. Например, при скрининге методом ИФА кровь несколько раз перепроверяют в двух разных лабораториях. А потом еще подтверждают специфичность антител с помощью метода иммунного блота — специальной методики обнаружения антител к определенным белкам вируса. Только после этого человек получит положительный результат и рекомендацию обратиться к врачу.
Однократный анализ в редких случаях может дать ложноположительный результат, но при перепроверке будет получен истинный и адекватный результат. Ложноотрицательный тест может быть, если человек сдал анализ в период, когда уже инфицирован, но антитела к вирусу пока не выработались — это называют серонегативным окном. Выработка антител занимает недели, очень редко — месяцы.
МИФ № 11: терапия от ВИЧ опаснее самой болезни.
Терапию ВИЧ-инфекции не назначают бесконтрольно. Например, если лекарства стали оказывать токсическое воздействие на печень или любой другой орган, никакой врач не будет продолжать ими лечить, он поменяет схему терапии.
Есть определенные точки контроля, когда оценивают безопасность лечения, в том числе по анализам крови. Контролируют несколько параметров: показатели функции печени и почек, минеральный обмен, вес пациента, уровень липидов крови и другие. Если появляются проблемы, схема корректируется.Большинство современных режимов терапии ВИЧ-инфекции для получающих их людей абсолютно безопасны.Еще есть миф, что терапия сама приводит к СПИДу, то есть к иммунодефициту, за счет токсического воздействия. Это легко опровергнуть тем, что СПИД у людей, которые не лечатся, появляется в сотни раз чаще.Среди тех, кто получает терапию, такое тоже возможно, потому что человек может лечиться кое-как: пропускать прием лекарств, не приходить на обследования для контроля эффективности и безопасности лечения. Однако правильная терапия как раз и не дает СПИДу развиться, и не оказывает токсического влияния на организм человека.
МИФ № 12: у женщины с ВИЧ-инфекцией обязательно родится больной ребенок.
Без терапии у женщины с ВИЧ риск рождения ребенка с вирусом может достигать 60% — это очень много. Он не 100%, так как плацента может быть барьером для вируса или может быть недостаточно вируса для заражения в родах. Если женщина правильно принимает терапию, то с огромной вероятностью ребенок родится здоровым: риск снижается до 0,1%, то есть 99,9% детей родятся без ВИЧ. Беременным женщинам назначают препараты, которые не влияют на развитие плода и хорошо переносятся. К родам вирусная нагрузка у женщины должна быть снижена до нуля — в этом случае она может рожать даже естественным путем. Потом ребенку дают постконтактную профилактику — 4 или 6 недель он принимает препараты. Также женщине с ВИЧ нельзя кормить грудью — даже с нулевой вирусной нагрузкой могут сохраняться риски заражения ребенка.
МИФ № 13: по человеку видно, что у него ВИЧ, а если симптомов нет, то нет и вируса.
Вирус никак не влияет на внешность. А лекарства не дают ВИЧ развиться в СПИД, ведь именно из-за СПИДА люди чувствуют себя плохо и выглядят больными. У человека с ВИЧ может не быть никаких симптомов — это тихая, медленно прогрессирующая, не всегда симптоматическая болезнь. Поэтому любому человеку, у которого есть незащищенный секс, даже в моногамных отношениях, стоит раз в год сдать анализ на ВИЧ.
Существенный вклад в профилактику ВИЧ-инфекции вносит реализация стратегической цели ЮНЭЙДС «95-95-95», которая заключается в том чтобы: 95% всех людей, живущих с ВИЧ, знали свой ВИЧ-статус, 95% всех людей, у которых диагностирована ВИЧ-инфекция, стабильно получали антиретровирусную терапию, 95 % ВИЧ-положительных людей, получающих терапию наблюдалась вирусная супрессия. Лечение ВИЧ-инфекции рассматривается не только как эффективный метод увеличения продолжительности и качества жизни людей, живущих с ВИЧ, но и как важный профилактический компонент в части сдерживания распространения заболевания от человека к человеку: «Неопределяемый=Непередающий». Пройти тестирование, в том числе анонимное, можно в любой организации здравоохранения. Благодаря этой процедуре человек будет знать свой статус, а в наше время это просто необходимо!
Врач-инфекционист Петречук Дарья
УЗ «22-я ГДП» г. Минска
.png)

 Мемориальные квилты символизируют этот день во всем мире. Квилт-это стеганое лоскутное одеяло, которое шьют в память о тех, кого унесла болезнь. На полотнах выписаны имена, даты рождения и смерти, сроки воспоминаний, обращения к утраченным любимым.
Мемориальные квилты символизируют этот день во всем мире. Квилт-это стеганое лоскутное одеяло, которое шьют в память о тех, кого унесла болезнь. На полотнах выписаны имена, даты рождения и смерти, сроки воспоминаний, обращения к утраченным любимым.

 Оспа обезьян – это острое вирусное заболевание, которое проявляется сыпью по всему телу, увеличением лимфоузлов, чувством озноба и жара, головной болью, ломотой в мышцах и суставах. Чаще всего передается при близком телесном контакте и вдыхании частичек зараженной мокроты и слюны.
Оспа обезьян – это острое вирусное заболевание, которое проявляется сыпью по всему телу, увеличением лимфоузлов, чувством озноба и жара, головной болью, ломотой в мышцах и суставах. Чаще всего передается при близком телесном контакте и вдыхании частичек зараженной мокроты и слюны. Типичными симптомами оспы обезьян являются:
Типичными симптомами оспы обезьян являются: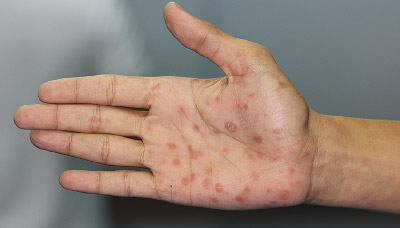 Риску осложнений при оспе обезьян подвержены дети, беременные и люди со слабой иммунной системой.
Риску осложнений при оспе обезьян подвержены дети, беременные и люди со слабой иммунной системой. Специфическое лечение и вакцина от оспы обезьян в настоящее время не разработаны. Эффективность вакцинации против натуральной оспы для профилактики оспы обезьян в прошлом достигала 85%, однако после полной ликвидации натуральной оспы во всем мире эта вакцина в настоящее время недоступна для основной части населения. Больные оспой обезьян (подозрительные на заболевание) изолируются в условиях стационара, за ними устанавливается медицинское наблюдение на 21 день.
Специфическое лечение и вакцина от оспы обезьян в настоящее время не разработаны. Эффективность вакцинации против натуральной оспы для профилактики оспы обезьян в прошлом достигала 85%, однако после полной ликвидации натуральной оспы во всем мире эта вакцина в настоящее время недоступна для основной части населения. Больные оспой обезьян (подозрительные на заболевание) изолируются в условиях стационара, за ними устанавливается медицинское наблюдение на 21 день.